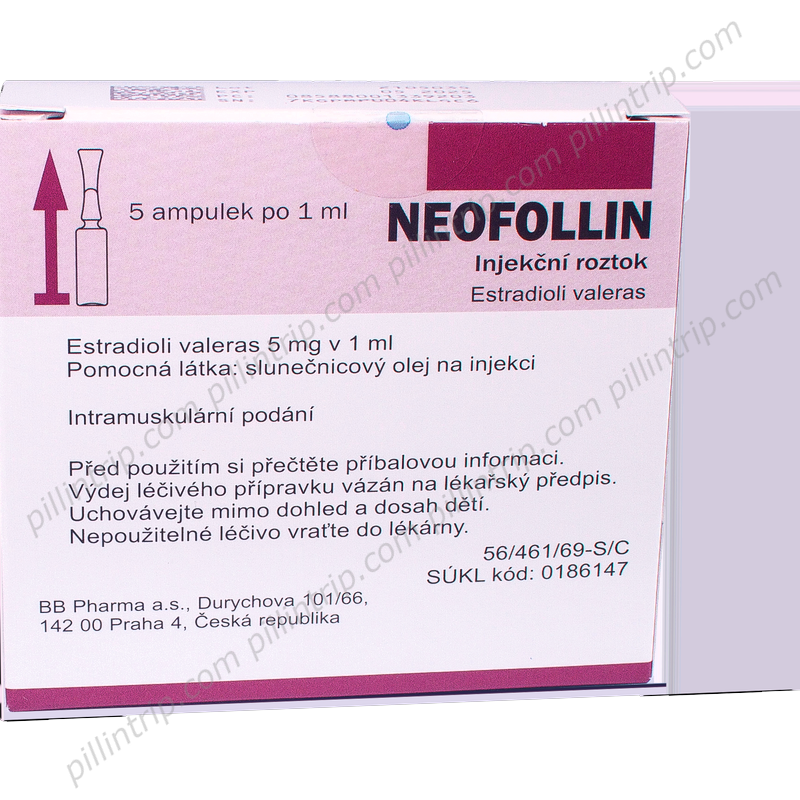
Neofollin
Liens rapides vers des sections importantes
Neofollin
Medically reviewed
Last updated on 12/22/2025
Cette page fournit des informations générales et de référence, compilées à partir de sources médicales officielles. Elle ne remplace pas un avis médical professionnel, un diagnostic ou un traitement. Pour toute décision concernant votre santé, veuillez consulter un professionnel de santé qualifié.
Présentation générale de Neofollin
Quels effets indésirables sont possibles avec Neofollin ?
Surdosage et conduite à tenir en cas d’urgence
Utilisations thérapeutiques de Neofollin
Conditions d’utilisation et restrictions
Que faut-il savoir sur les interactions avec d’autres médicaments ?
Mécanisme d’action
Informations sur la posologie et l’administration
Données cliniques récentes
Foire aux questions (FAQ)
Comment Neofollin doit-il être conservé et éliminé ?
Attention! Consultez toujours un médecin ou un pharmacien avant d'utiliser des pilules ou des médicaments.
Disponible dans les pays:
Équivalent de Neofollin trouvé dans:
 Portugal
Portugal Russia
Russia Mexico
Mexico Colombia
Colombia Cyprus
Cyprus India
India Georgia
Georgia Lebanon
Lebanon Bosnia & Herzegowina
Bosnia & Herzegowina Israel
Israel Canada
Canada Denmark
Denmark USA
USA Argentina
Argentina Belgium
Belgium Norway
Norway Thailand
Thailand Switzerland
Switzerland Indonesia
Indonesia South Korea
South Korea Bulgaria
Bulgaria Turkey
Turkey Malasia
Malasia Finland
Finland Bangladesh
Bangladesh China
China Brasil
Brasil Ukraine
Ukraine Vietnam
Vietnam Spain
Spain Phillipines
Phillipines United Kingdom
United Kingdom Costa Rica
Costa Rica Tunisia
Tunisia Greece
Greece Sweden
Sweden Macedonia
Macedonia Hong Kong
Hong Kong Serbia
Serbia Japan
Japan Kenya
Kenya South Africa
South Africa Oman
Oman Germany
Germany Belize
Belize Poland
Poland Egypt
Egypt Italy
Italy Taiwan
Taiwan Austria
Austria France
France Venezuela
Venezuela Malta
Malta Ecuador
Ecuador Netherlands
Netherlands Australia
Australia Chile
Chile Lithuania
Lithuania Latvia
Latvia Trinidad & Tobago
Trinidad & Tobago Bahrain
Bahrain Peru
Peru Hungary
Hungary New Zealand
New Zealand Myanmar
Myanmar Singapore
Singapore Pakistan
Pakistan Croatia (Hrvatska)
Croatia (Hrvatska) Estonia
Estonia Romania
Romania Slovenia
Slovenia